996 086 225 | Login

- ESPECIALISTAS
- EN PODOLOGÍA
Pie de Riesgo
consejos para prevenir y cuidar un pie diabético
996 086 225 | Login

consejos para prevenir y cuidar un pie diabético
El pie de riesgo es cuando se presentan uno o varios trastornos o alteraciones de la salud que elevan el riesgo de padecer lesiones en el pie, como por ejemplo infecciones, ulceraciones o amputaciones.
Los principales factores de riesgo son la neuropatía y/o vasculopatía, alteraciones metabólicas (Diabetes Mellitus) y deformaciones óseas (Artritis Reumatoide, amputaciones previas, juanetes - Hallux Abductus Valgus). Las alteraciones de la marcha o de apoyo (biomecánicas), el calzado inadecuado y un incorrecto cuidado de los pies o una higiene deficiente, también contribuyen al empeoramiento de la salud podológica.
La detección de un pie de riesgo es importantísima en la prevención de lesiones. En la exploración de un paciente con un pie de riesgo es esencial informar a éste sobre sus pies, los cuidados y atenciones adecuados que debe realizar el mismo paciente (educación diabetológica y asesoramiento en el calzado). El profesional podólogo debe enfocar su exploración y anamnesis clínica en los apartados de sensibilidad y de circulación (el despistaje neuroisquémico). En nuestro centro, para el despistaje neuroisquémico disponemos de la ayuda de los siguientes medios de exploración neurológica y vascular:
Finalmente en la detección de un pie de riesgo se debe evaluar el apoyo plantar con una plataforma de presiones y un estudio biomecánico de la marcha.
Los tratamientos son diversos pero los podríamos clasificar en dos grandes grupos: tratamientos preventivos y tratamientos curativos. Los primeros basándose en detección del grado de riesgo del pie (grado de neuropatía y vasculopatía, puntos de presión y resolución de lesiones antiguas) y las características de cada paciente intenta dar una respuesta preventiva a los puntos de riesgo del pie. Estos tratamientos preventivos dependen de cada individuo pero suelen ser la educación diabetológica, el asesoramiento en el calzado adecuado y si hay puntos de hiperpresión el tratamiento ortopodológico preventivo.En cuanto a los tratamientos curativos se centran en la resolución de una lesión ya instaurada que pueden ser diversas.
Los tratamientos son diversos y requieren de la participación multidisciplinar siguiente:
Nuestro trabajo como podólogos consiste esencialmente en prevenir lesiones y ayudar en el tratamiento de lesiones, en colaboración con el resto de profesionales del equipo multidisciplinar.
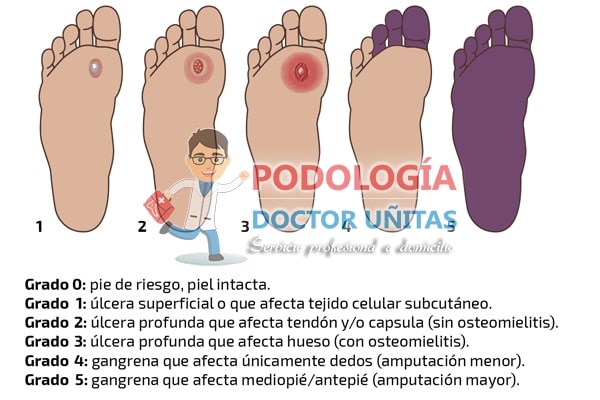
El riesgo del pie diabético se clasifica en cuatro categorías en función de los factores de riesgo:
Los profesionales que atienden la pacientes diabéticos deberían evaluar el riesgo de desarrollar pie diabético en las visitas de control. En casos de riesgo moderado, se procederá a la derivación a la unidad del pie diabético; en caso de carecer de ella, a la consulta de cirugía vascular, especialmente en pacientes sin pulsos. Se recomienda una revisión anual en los pacientes de bajo riesgo, cada tresseis meses nos de riesgo moderado y cada uno-tres meses nos de alto riesgo (recomendación D).
Se debe fomentar la formación en el manejo del pie diabético de los profesionales que atienden la estos pacientes. Para prevenir la úlcera del pie diabético tenemos que seguir las siguientes recomendaciones:
La educación al paciente diabético será continua en los tres niveles de prevención. Evidentemente, será prioritaria cuando aún no haya lesiones, pero también será imprescindible cuando existan lesiones y una vez que estas curaron. Abarcará los siguientes puntos:
Se recomienda proporcionar educación sobre los cuidados del pie diabético, dentro de un programa educativo estructurado con múltiples componentes, con el objetivo de mejorar el conocimiento, fomentar el autocuidado y reducir el riesgo de complicaciones (recomendación B).
Autocuidados del pie con neuropatía diabética
Higiene adecuada de los pies:
Secado de los pies:
Vigilancia de los dedos:
Inspección de la planta:
Temperatura del agua del baño:
Hidratación de los pies:
Corte de uñas:
Se evitarán traumatismos y roces en los pies:
Calentamiento de pies:
Elección del calzado adecuado:
Se realizarán controles regulares de glucosa y hemoglobina glicosilada con el médico o con el personal de enfermería en las unidades de diabetes o centros de salud. También se pueden realizar en el propio domicilio del paciente.
El consumo de diez o más cigarros diarios y su inicio desde la adolescencia es una variable de carácter preditivo positivo para la amputación de la extremidad en aquellas personas en que el inicio de la DM es anterior a los 30 años.



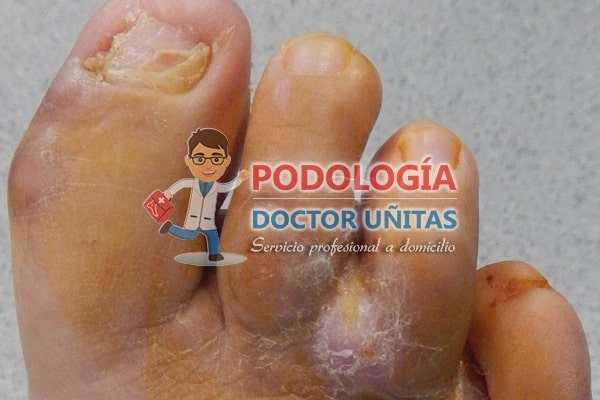


Cuando un paciente presenta hongos en las uñas (onicomicosis), pie atleta, hongos plantares y entre los dedos, lo mejor es pasar una consulta especializada con un podólogo o dermatólogo a fin de elaborar un plan de tratamiento, según sea el caso podrá incluir medicamentos orales o tópicos. Escríbenos y nos comunicaremos contigo click aquí...


Uñas fuertes y sanas